Chaque année, des millions de patients – dont un très grand nombre pour une opération chirurgicale orthopédique – sont pris en charge par un médecin anesthésiste-réanimateur (ci-après appelé anesthésiste).
Qu’elle soit locorégionale ou générale, l’anesthésie n’est pourtant pas un geste médical anodin.
C’est pourquoi les anesthésistes s’entourent de très nombreuses précautions tout en s’efforçant d’améliorer le confort des patients avant, pendant et après l’intervention chirurgicale.
A quoi sert la consultation avec l’anesthésiste ?
Systématique et obligatoire avant chaque opération, cette consultation sert à bien préparer l’anesthésie. Il s’agit d’abord d’évaluer les caractéristiques médicales du patient (antécédents, maladies…) pouvant avoir une influence sur la prise en charge, la nature des médicaments d’anesthésie ou la nécessité d’une surveillance particulière.
Si besoin, par exemple pour un asthmatique ou un insuffisant cardiaque, l’anesthésiste demandera l’avis d’un spécialiste, quitte à reporter l’intervention de quelques jours sauf en cas d’urgence.
Après cette évaluation de la nature et de la durée de l’opération, l’anesthésiste propose pendant la consultation le type d’anesthésie le mieux adapté : une anesthésie locorégionale, générale ou un mélange des deux (voir plus bas). Puis il recherche son consentement.
Enfin, il s’agit de répondre à toutes les questions du patient, sur l’anesthésie en elle-même mais aussi bien souvent sur l’environnement de l’opération et l’hospitalisation. Chaque patient étant un cas particulier, cette première rencontre avec l’anesthésiste peut durer d’un quart d’heure à parfois plus d’une heure.
Le temps que s’établisse aussi une relation de confiance indispensable et que les problèmes médicaux soient bien cernés.
A savoir : au terme de la consultation, l’anesthésiste propose la technique d’anesthésie qui lui semble la plus adaptée. Le patient est en droit de refuser. S’établit alors un dialogue au terme duquel doit émerger une solution qui convient au patient et satisfasse aux impératifs médicaux. La consultation est donc un moment d’évaluation médicale et d’échange.
L’anesthésiste de la consultation est-il celui qui s’occupera de moi en salle d’opération ?
Oui, le plus souvent dans les établissements privés et les petites structures. C’est plus rarement le cas dans les grands hôpitaux pour des raisons d’organisation et de planification des taches. Pas d’inquiétude pour autant.
Dans un grand hôpital, les anesthésistes travaillent en équipe, de façon similaire et possèdent le même niveau d’expérience et de compétences.
Le dossier de consultation où sont réunies les informations recueillies durant la consultation est transmis à l’anesthésiste qui interviendra. Il n’y aura donc aucune rupture dans la prise en charge.
Pourquoi faut-il être à jeun avant une anesthésie générale ?
Lorsque nous sommes éveillés, nous avons le réflexe de tousser si un aliment ou un liquide fait une « fausse route » en se trompant de « tuyau ». Lorsque nous sommes endormis, nous perdons ce réflexe.
Les aliments ou les liquides qui se trouveraient dans l’estomac peuvent alors remonter vers la gorge puis redescendre dans la trachée et atteindre les bronches et les poumons.
Cette complication, dénommée « Syndrome de Mendelson », est l’une des plus importantes et les plus graves de l’anesthésie générale. Pour l’éviter, il est donc obligatoire de ne pas avoir mangé dans les six heures précédant l’anesthésie, le temps nécessaire pour que les aliments aient été digérés.
Toutefois, jusqu’à deux heures avant l’entrée dans le bloc opératoire, les anesthésistes autorisent de plus en plus leurs patients à boire des boissons qui s’évacuent facilement.
C’est le cas des jus de fruits sans pulpe (jus de pomme, par exemple), du thé ou encore du café (sans lait). Une attention qui permet aux patients de se sentir mieux avant l’opération.
Pourquoi ne doit-on pas fumer avant une opération chirurgicale ?
Contrairement à ce que l’on entend souvent, le tabac n’est pas une contre-indication à l’anesthésie. Toutefois, avoir fumé avant une opération rend l’oxygénation du sang moins efficace et peut provoquer des complications anesthésiques sur la respiration mais aussi des complications chirurgicales dans les semaines suivantes.
C’est particulièrement vrai en orthopédie : le tabagisme retarde la cicatrisation d’une plaie et peut empêcher les os de se souder. Une opération est donc une bonne occasion pour s’arrêter de fumer. Et de préférence, le plus longtemps possible avant l’intervention.
Il faut en effet six à huit semaines avant que ne disparaisse complètement l’effet du tabac. Mais tout arrêt du tabac, même tardif, est bienvenu !
Anesthésie générale ou locale… ou les deux ?
Outre l’état de santé du patient et la nature de l’intervention, deux facteurs entrent en ligne de compte. D’abord le site de l’intervention. Lors d’une opération du dos, par exemple, seule une anesthésie générale (endormissement complet) est possible.
En revanche, une anesthésie dite « locorégionale », est privilégiée pour une intervention sur un pied ou une main, car on peut anesthésier la seule partie concernée. D’autres interventions associent une anesthésie générale légère à une anesthésie locorégionale, celle-ci permettant de réduire la douleur dans les heures voire les jours suivant l’opération.
Le deuxième critère de choix de la forme d’anesthésie est la durée de l’intervention. Si l’opération dure plus de deux heures, le patient aura du mal à rester éveillé aussi longtemps sur la table d’opération sans bouger ni fatiguer. L’anesthésiste privilégie alors l’anesthésie générale.
En quoi consiste l’anesthésie locorégionale ?
Il existe deux sortes d’anesthésie locorégionale : l’anesthésie périmédullaire (à côté de la moelle épinière) d’une part, et les techniques des blocs nerveux périphériques, d’autre part. La première réunit elle-même deux techniques : la péridurale (avec pose d’un cathéter dans le bas du dos) et la rachianesthésie (piqûre dans le bas du dos).
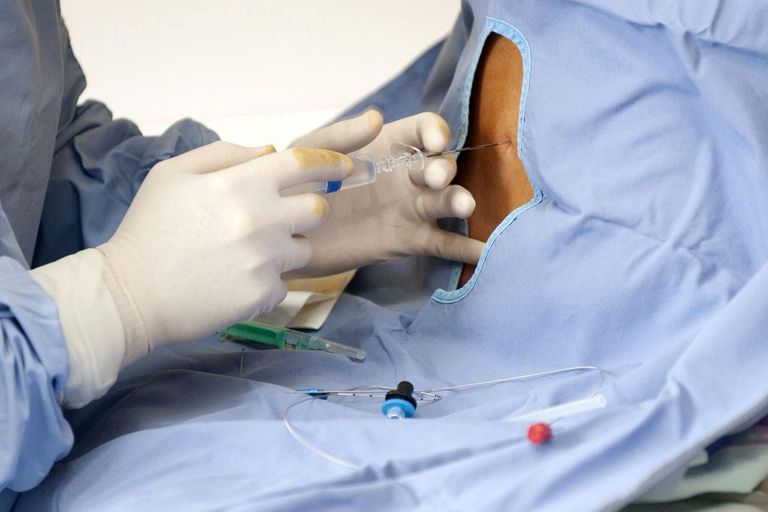
Dans les deux cas, les deux côtés du corps sont anesthésiés, le patient ne sentant plus ses jambes et souvent ne pouvant plus les mobiliser pendant quelques heures. Les blocs nerveux périphériques sont des anesthésies d’un nerf unique, qui concernent un seul et unique membre, une jambe ou un bras.
Quels produits sont administrés lors d’une anesthésie générale ?
Pour une anesthésie générale, l’anesthésiste injecte un mélange de deux ou trois médicaments: les hypnotiques (qui endorment), les analgésiques (dérivés de la morphine qui traitent la douleur), les curares (parfois utilisés pour paralyser les muscles lors de certaines opérations). Les analgésiques sont indispensables durant l’intervention. Car même endormi, le cerveau peut ressentir la douleur.
Concrètement, comment se déroule une anesthésie générale ?
Tout commence par le contrôle d’une check-list obligatoire. On vérifie avec le patient les données administratives et médicales (identité, date de naissance, nature de l’opération, membre à opérer,…) pour s’assurer qu’aucune erreur ne sera commise. Puis l’équipe installe le matériel de surveillance destiné à contrôler le fonctionnement cardiaque et respiratoire pendant toute l’intervention.
On recouvre le patient d’une couverture chauffante s’il a froid et on l’entoure d’une attention particulière pour le rassurer et calmer son anxiété. Pour cela, les anesthésistes et les infirmières utilisent de plus en plus des méthodes d’hypnose conversationnelle. Objectif : détendre le patient grâce à une façon de parler calme et posée, des sourires et des mots bien choisis.
Puis l’anesthésie en elle-même débute par une perfusion qui permettra d’injecter les médicaments et la pose d’un masque à oxygène pour remplir les poumons avant l’endormissement.
Une fois ces derniers préparatifs effectués, l’anesthésiste injecte les médicaments qui endorment. Les produits actuels n’ont plus rien à voir avec ceux d’il y a quelques années. Le sommeil survient en moins d’une minute, le patient ne s’en rend pas compte ou a une sensation plutôt agréable.
A savoir : une fois que nous sommes endormis profondément, nous ne respirons plus. Il faut donc suppléer à la respiration naturelle. Cela, soit par un appareil placé dans la bouche et la trachée – la sonde d’intubation – soit par un masque laryngé. Dans les deux cas, ils sont reliés à un respirateur artificiel qui va injecter de l’oxygène dans les poumons du patient pour remplacer l’oxygène qu’il n’inspire plus spontanément.
Pendant l’intervention, l’équipe d’anesthésie surveille les grandes fonctions de l’organisme (état cérébral, cœur, respiration…) avec les matériels installés précédemment. Cette surveillance est systématique et obligatoire.
Une fois l’opération finie, l’administration des médicaments est arrêtée et le patient se réveille. Il est ensuite conduit en salle de réveil ou SSPI (salle de surveillance post-interventionnelle). Il y reste d’un quart d’heure à deux ou trois heures, le temps de vérifier, toujours grâce à des appareils de surveillance, la qualité du réveil et les grandes fonctions de l’organisme.
A savoir : les produits d’anesthésie actuels ont fortement amélioré la de la phase de réveil. Grâce à leur forte réversibilité, leur effet s’estompe très rapidement. Fini l’état « vaseux » désagréable des anesthésies d’il y a quinze ou vingt ans.
Le patient se réveille dans les 5 à 10 minutes en retrouvant rapidement ses capacités à s’orienter dans le temps et l’espace. Seule exception : les opérations très longues ayant nécessité d’importantes doses de médicaments.
Vais-je avoir mal en me réveillant ?
La prise en charge de la douleur est une préoccupation constante des anesthésistes qui font tout pour éviter qu’elle ne survienne. Aujourd’hui, dans la très grande majorité des cas, l’injection de médicaments antidouleur commence dans la salle d’opération pour qu’ils soient efficaces avant même que le patient ne se réveille. Et si le patient ressent une douleur en salle de réveil, on lui injecte des médicaments complémentaires pour en réduire l’intensité.
Quels sont les risques d’une anesthésie générale ?
L’un des principaux risques d’anesthésie (complications graves voire mortelles par manque d’oxygénation du cerveau) est lié à l’intubation du patient. La pose de la sonde est un geste délicat et complexe. C’est pourquoi les anesthésistes lui préfèrent de plus en plus la pose d’un masque « laryngé » dans la bouche, exception faite des interventions longues où la sonde reste obligatoire. Pour prévenir tout risque, l’anesthésiste évalue les difficultés à poser la sonde d’intubation par un examen systématique lors de la consultation d’anesthésie.
Les mêmes précautions sont prises lors de la consultation pour détecter d’éventuelles allergies aux médicaments d’anesthésie (si besoin en faisant réaliser des tests allergologiques cutanés qui pourront nécessiter un report de l’opération). Très rares (1 cas pour 10 000 environ), les allergies peuvent provoquer un grave choc allergique pendant l’intervention. Si l’allergie se révèle pendant l’opération, les anesthésistes réagissent immédiatement et prennent les mesures nécessaires.
Reste le risque de décès, fort heureusement rarissime. Une enquête de la SFAR (Société Française d’Anesthésie et de Réanimation) a évalué le risque global de décès lié à l’anesthésie à 1-2 cas pour 1 million d’anesthésies.
Demain, pourra-t-on se passer d’anesthésie ?
Non, il n’existe aucune piste de recherche dans ce sens mais celles-ci sont en revanche très nombreuses pour améliorer toutes les étapes de l’anesthésie ou réduire l’importance du retentissement de l’acte opératoire.
Pour cet aspect, la simplification des techniques chirurgicales joue aussi un rôle important. L’objectif est à la fois de prévenir les complications, de faciliter la réalisation et d’améliorer le confort des patients. Cela par de nouvelles techniques, comme l’échographie, par exemple, qui est de plus en plus utilisée pour identifier le nerf et le bon endroit pour l’injection avant une anesthésie locorégionale.
De nombreuses recherches sont aussi menées pou s’assurer que les patients dorment profondément en cours d’anesthésie. Enfin, les anesthésistes cherchent en permanence à améliorer la prise en charge des patients et leur parcours de soin (notamment au travers de la chirurgie ambulatoire) pour accélérer leur convalescence et leur permettre d’être en forme le plus vite possible voire leur faire presque oublier qu’ils ont été opérés…
Les spécificités des anesthésies pour les enfants
• La consultation d’anesthésie n’a pas de particularité sauf en ce qui concerne l’autorité parentale exercée par les deux parents. Ainsi, tout geste d’anesthésie (mais également de chirurgie) doit réglementairement avoir obtenu l’aval des deux parents.
• Il est difficile surtout chez les plus petits de poser une perfusion intraveineuse pour réaliser une anesthésie générale. Pour cette raison l’anesthésie générale est souvent réalisée en faisant respirer à l’enfant un gaz d’anesthésie dans un masque, puis la voie veineuse est posée afin d’éviter à l’enfant les désagréments de la ponction veineuse avant son endormissement. Dans le même but, les anesthésies locorégionales sont réalisées en majorité sous anesthésie générale.
• Une particularité est à connaître pour les enfants : l’agitation au réveil. Il s’agit de brefs épisodes d’agitations survenant au réveil de l’anesthésie et principalement associés à l’anxiété préopératoire. Ils cèdent assez vite et ne doivent en rien faire craindre des conséquences à long terme.
Pour aller plus loin
Consultez l’espace grand public du site de la SFAR (Société française d’anesthésie réanimation) :
http://www.sfar.org/espace-grand-public/espace-grand-publicv2.php
| Cet article a été rédigé avec le concours du Professeur Dan Benhamou, chef de service du département d’anesthésie réanimation de l’hôpital de Bicêtre, ex-président de la SFAR (Société française d’anesthésie réanimation) et du Pr Souhayl Dahmani, chef de service d’Anesthésie-Réanimation à l’hôpital Robert Debré (Paris) |